Was ist Epilepsie?
Epileptische Anfälle und Epilepsien kommen sehr häufig vor. Es handelt sich um eine der häufigsten Diagnosen aus dem neurologischen Spektrum.
Da die Krankheit nach wie vor schambehaftet ist, berichten viele Menschen anderen nicht, dass sie einen epileptischen Anfall hatten oder bei ihnen eine Epilepsie vorliegt. Über Epilepsie „spricht man nicht“. Und das, obwohl jeder 10. Mensch im Laufe seines Lebens zumindest einmal einen epileptischen Anfall haben wird. Tatsächlich entwickeln aber nur ein Bruchteil dieser Menschen tatsächlich die chronische Erkrankung Epilepsie.
Wie häufig kommt Epilepsie vor? Man schätzt, dass in Deutschland bis zu 800.000 Menschen mit Epilepsie leben, also bis zu 1 % der Bevölkerung. Weltweit geht man von 50-60 Millionen Menschen mit Epilepsie aus.
Epilepsie betrifft die Nervenzellen im Gehirn. Diese sind eng miteinander verknüpft und stehen über elektrische Impulse in einem ständigen Austausch. Bei einem epileptischen Anfall gerät die normalerweise gut koordinierte Impulsabstimmung zwischen den Nervenzellen im Gehirn aus dem Gleichgewicht, da sich große Nervenzellverbände in der Hirnrinde und anderen Hirnarealen plötzlich gleichzeitig elektrisch entladen.

Was ist ein epileptischer Anfall?
Epileptische Anfälle sind klinische Zeichen einer abnorm gesteigerten und synchronen Erregung von Nervenzellverbänden. Es kommt zu einer Funktionsstörung der elektrischen Hirnaktivität. Dies führt zu Veränderungen des Bewusstseins, der Wahrnehmung oder der Bewegung, die man häufig von außen wahrnehmen kann. Solche Anfälle können Ausdruck einer Epilepsie, also einer chronischen Erkrankung, sein. Es kann aber auch sein, dass sie nur einmalig im Rahmen einer akuten Erkrankung auftreten, bspw. bei einer Hirn-Infektion. Bei einem solchen „akut symptomatischen Anfall“ liegt keine Epilepsie vor. Dies kommt häufiger vor als man denkt.
Was ist eine Epilepsie?
Epilepsie ist keine einheitliche Erkrankung, sondern ein Regenschirmbegriff bzw. ein Sammelbegriff für eine chronische Erkrankung des Gehirns, die ganz unterschiedliche Ursachen haben kann. Gemeinsam ist diesen Erkrankungen, dass sie zu einer pathologischen Erregung von Nervenzellverbänden führen, die das klinische Bild von epileptischen Anfällen zeigen.
Häufig ist eine Epilepsie eines von verschiedenen Symptomen einer vielschichtigen Erkrankung.
Wann liegt medizinisch eine Epilepsie vor?
Eine Epilepsie wird diagnostiziert, wenn
(1) mindestens zwei unprovozierte epileptische Anfälle im Abstand von mehr als 24 Stunden aufgetreten sind oder
(2) wenn nur ein epileptischer Anfall aufgetreten ist, aber Syndromdiagnose, klinische Befunde und EEG- bzw. MRT-Befunde mit einer Wahrscheinlichkeit von mindestens 60% davon ausgehen, dass es zu einem erneuten epileptischen Anfall kommen wird. Wenn ein pathologisches EEG vorliegt, das eine epilepsietypische Aktivität aufweist, sowie ein abnormer cMRT-Befund, ist das Risiko für das erneute Auftreten eines epileptischen Anfalls besonders hoch.
Anfalls-Klassifikation
Für Epilepsien gibt es wissenschaftliche Klassifikationssysteme, die von Zeit zu Zeit überarbeitet werden. Das aktuellste Klassifikationssystem für Epilepsie stammt von der International League Against Epilepsy (ILAE) aus 2017 und basiert auf der Art des Beginns des Anfalls.
Die Klassifikation epileptischer Anfälle und Epilepsien ist für die korrekte Benennung einer Diagnose und die Wahl der besten Behandlung sehr wichtig. Epileptische Anfälle werden grob anhand des Anfallsbeginns und des prominentesten Symptoms klassifiziert.
Anfallsbeschreibung
Für die korrekte Klassifikation von epileptischen Anfällen kommt es ganz erheblich darauf an, dass Betroffene und ihre Familien die Anfälle präzise beschreiben. Auch Videoaufzeichnungen kommt eine außerordentliche Bedeutung zu – greifen Sie also, auch wenn Sie das für geschmacklos halten, zum Handy und filmen Sie nach Möglichkeit, was Sie sehen.
Wichtige Aspekte für die Anfallsbeschreibung sind:
- Datum, Tageszeit, Schlaf- oder Wachzustand
- Dauer
- Auslöser wie Fieber, Angst, Hunger, Computer
- Anfallsbeginn: plötzlich oder langsam, Vorgefühl
- Anfallsende: plötzlich oder langsam
- Bewusstseinslage im Anfall: Reagiert der Patient im Anfall? Kann sich der Patient an den Anfall erinnern?
- Augenstellung, Blickwendung, geöffnete oder geschlossene Lider
- Mundbewegungen wie Schmatzen, Lecken, Saugen
- Automatismen wie Schmatzen, Nesteln
- Zuckungen: einseitig oder beidseitig. Ort
- Sprache im oder nach dem Anfall: Sprechen, Verständliches Sprechen, Sprachverständnis
- Komplexere Bewegungen wie Tretbewegungen der Beine oder Ruderbewegungen der Arme
- Körperspannung schlaff oder steif
- Hautveränderungen wie Rötung, Blässe, Blaufärbung
- Atmung: rasche Atemzücke? fehlende Atmung
- Speichelfluss? Schaum vor dem Mund
- Unwillkürlicher Urin- und/oder Stuhlabgang
- Erbrechen
- Verletzungen wie Zungenbiss
- Unwillkürlicher Urin- und/oder Stuhlabgang
- Unterbrechbarkeit
- Zustand nach Anfall: Sprechstörung? Dämmerzustand? Nachschlaf? Dauer der Reorientierungsphase?
- Erinnerung an den Anfall
Je besser Betroffene und deren Familien epileptische Anfälle beschreiben und benennen können, umso besser. Denn die genaue Beschreibung eines Anfalls kann Hinweise auf die Hirnregion geben, aus der ein epileptischer Anfall entstammt.
Zudem können sich die Symptome je nach betroffener Region von motorischen Symptomen wie Versteifungen (tonisch) oder Zittern (klonisch) über nicht motorische Symptome wie Kribbeln (sensorisch), Halluzinationen mit Stimmen (auditiv), Gerüche oder Gesehenem (visuell) unterscheiden.
Fokal, generalisiert oder unbekannt
Die medizinischen Klassifikationssysteme unterscheiden grob in fokal beginnende und generalisiert beginnende Anfälle. Bei fokal beginnenden Anfällen ist der Beginn des Anfalls auf einen bestimmten Ursprung im Gehirn begrenzt, kann sich aber im weiteren Verlauf ausbreiten. Bei generalisiert beginnenden Anfällen breitet sich die Störung so schnell auf das ganze Gehirn aus, dass beide Gehirnhälften beeinträchtigt sind und das Bewusstsein betroffen ist.
Wenn der Beginn nicht beobachtet wurde oder nicht einzuordnen ist, sollte der Beginn des Anfalls als „unbekannt“ bezeichnet werden. Wenn ein fokal beginnender Anfall im Verlauf zu einem generalisierten tonisch-klonischen Anfall übergeht, wird dieser als fokal zu bilateral tonisch-klonisch bezeichnet (früher wurde dies als sekundär generalisiert bezeichnet).
Menschen können mehrere Anfallstypen (= Semiologien) haben, und diese sollten separat benannt werden.
Weitere Anfallstypen und genauere Klassifikationen der epileptischen Anfälle
Die epileptischen Anfälle werden weiter nach der Bewusstseinslage – also der Reaktion auf und Wahrnehmung von äußeren Reizen – eingeteilt in bewusst erlebte und nicht bewusst erlebte epileptische Anfälle.
Als zusätzliches Kriterium werden epileptische Anfälle in motorische und nicht-motorische Anfälle unterteilt (Abb. 4). Es wird dabei das prominenteste Symptom des Anfalls beurteilt, da motorische und nicht-motorische Komponenten nebeneinander im Rahmen eines Anfalls auftreten können.
Anfallsnomenklatur der International League Against Epilepsy (ILAE) von 2017
Bei der Anfallsbeschreibung hilft es, sich die Nomenklatur der ILAE zu vergegenwärtigen, sie gibt Laien wichtige Anhaltspunkte, auf die man achten sollte:
Absence: Plötzlich beginnende Unterbrechung von Aktivitäten, starrer Blick, typischerweise keine Reaktion auf Ansprache. Rasche Erholung
Atonischer Anfall: Plötzliche Verminderung oder Verlust des Muskeltonus
Automatismus: Mehr oder weniger koordinierte, ziellose, repetitive, motorische Aktivität bei üblicherweise beeinträchtigter Kognition und oft fehlender Erinnerung für das Ereignis. Die Bewegungen ähneln solchen, die mutwillig eingeleitet werden. Sie können sogar inadäquate Fortsetzungen motorischer Aktivität vor Beginn des Anfalls beinhalten
Autonomer Anfall: Änderung der Funktionen des autonomen Nervensystems inkl. gastrointestinaler, kardiovaskulärer, pupillomotorischer, sudomotorischer (Schweißausbrüche), vasomotorischer, thermoregulatorischer (Hitzewallungen, Kältegefühl) Funktionen.
Emotionaler Anfall: Anfälle mit Emotionen, Stimmungsschwankungen, Angst, Freude, affektive Manifestationen von Emotionen wie Wut, Aggressionen, Lachen (gelastisch), Weinen (dakrystisch)
Epileptischer Spasmus: Anfall, bei dem es zur plötzlichen Beugung oder Streckung der körpernahen Arme und Beine und der Rumpfmuskulatur kommt, oft in Clustern mehrmals hintereinander.
Gelastischer Anfall: Lachanfall oder Kichern, meist ohne entsprechende affektive Tönung
Halluzinationen: Wahrnehmungen ohne entsprechende externe Stimuli mit visuellen, auditorischen, somatosensiblen, Geruchs- oder Geschmacksphänomen.
Hyperkinetischer Anfall: Agitierte Motorik z.B. agitiertes Strampeln oder Radfahrbewegungen
Innehalten: Verhaltensarrest oder Sistieren (Arrest) von Bewegungen (Erstarren, Immobilisation)
Klonischer Anfall: Zuckungen, die rhythmisch sind und identische Muskelgruppen betreffen.
Kognitiver Anfall: Anfall, bei dem eine Störung des Denkens oder assoziierter höherer kognitiver Fähigkeiten (räumliche Wahrnehmung, Erinnerungsvermögen) betroffen sind.
Lidmyoklonie: Zuckungen des Augenlids, ein- oder beidseitig, meist mit Blick nach oben. Kann mit kurzem Bewusstseinsverlust verbunden sein z.B. während einer Absence.
Motorischer Anfall: Anfall unter Einbeziehung der Muskulatur mit Zunahme (positiv) oder Minderung (negativ) der Muskelkontraktion und der sich daraus ergebenden Bewegungen
Myoklonischer Anfall: Anfall mit plötzlicher, kurzer (<100 ms), unwillkürlicher einfacher oder mehrfacher Kontraktion von Muskeln oder Muskelgruppen. Myoklonien unterscheiden sich von Kloni durch eine kürzere Dauer und fehlende Rhythmizität.
Myoklonisch-atonischer Anfall: Generalisierter Anfall mit Myoklonie, die in atonischen Anteil übergeht (meist< 1s)
Myoklonisch- klonischer Anfall: beginnt mit myoklonischen Zuckungen gefolgt von tonisch-klonischen Phänomenen.
Sensorischer Anfall: Wahrnehmung, die nicht durch adäquate Stimuli der Außenwelt verursacht ist.
Tonischer Anfall: Anhaltende Versteifung von Gliedmaßen bzw. Rumpf, anhaltende abnorme Körperhaltung.
Tonisch-klonischer Anfall: Anfall mit Beginn einer tonischen Komponente mit Muskelversteifung und dann Übergang in einen klonischen Anfall mit rhythmischen Zuckungen
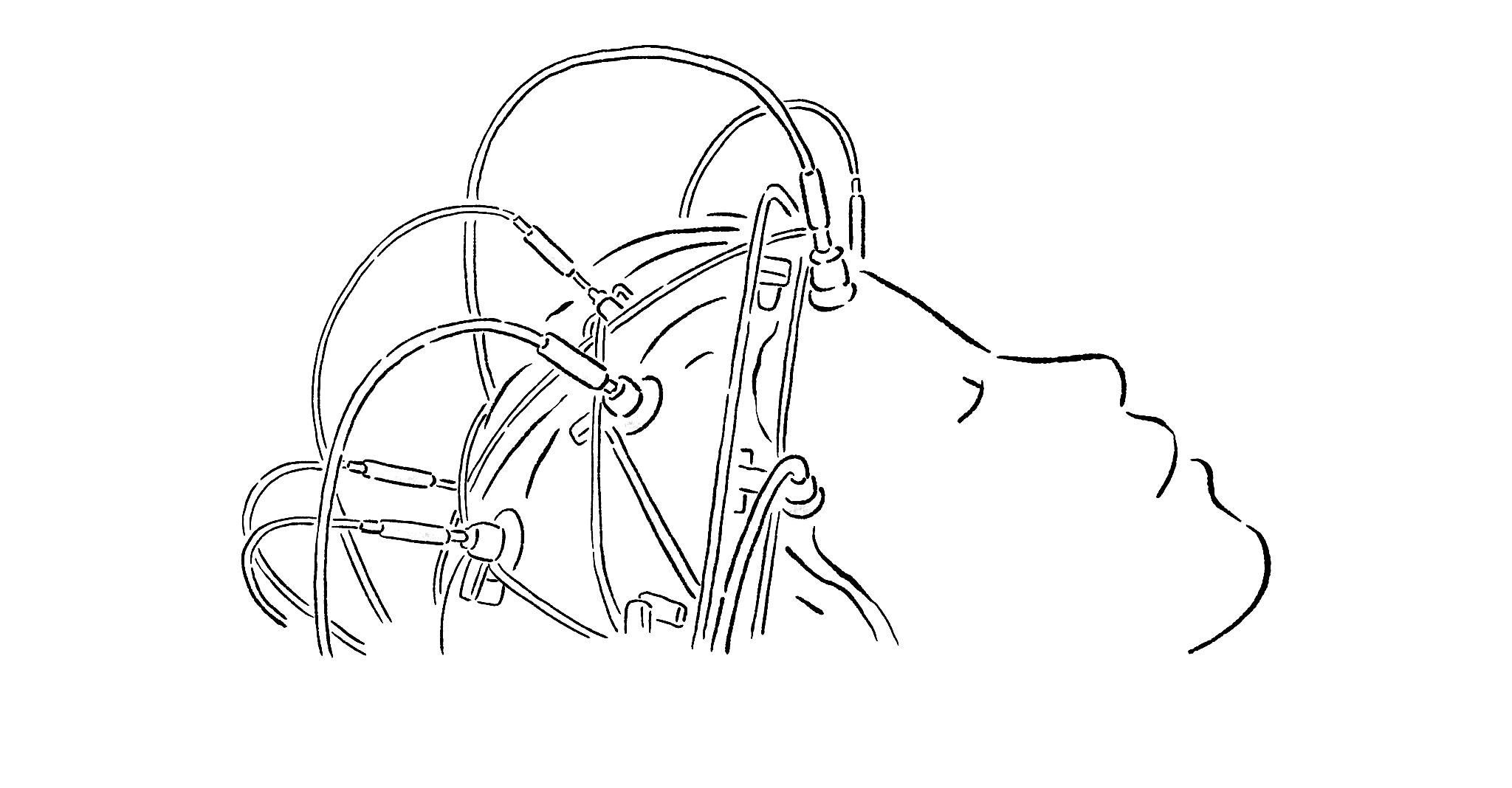
Diagnostik
Elektroenzephalogramm (EEG)
Die epileptischen Anfälle werden weiter nach der Bewusstseinslage – also der Reaktion auf und Wahrnehmung von äußeren Reizen – eingeteilt in bewusst erlebte und nicht bewusst erlebte epileptische Anfälle.
Als zusätzliches Kriterium werden epileptische Anfälle in motorische und nicht-motorische Anfälle unterteilt. Es wird dabei das prominenteste Symptom des Anfalls beurteilt, da motorische und nicht-motorische Komponenten nebeneinander im Rahmen eines Anfalls auftreten können.
Magnetresonanztomographie (MRT) und weitere Bildgebung
Fast alle Menschen mit einer neu diagnostizierten Epilepsie erhalten zur Untersuchung der Ursache der Epilepsie eine MRT des Kopfes. Diese sollte insbesondere bei fokal beginnenden Anfällen hochauflösend und mit speziellen Epilepsiediagnostik-Protokollen durchgeführt werden. Es soll hiermit nach einer strukturellen Läsion gesucht werden, die möglicherweise epilepsiechirurgische Therapiemöglichkeiten eröffnet. Bei unauffälligen Befunden lohnt sich eine Reevaluation und/oder eine erneute Untersuchung im Verlauf. In Einzelfällen kann eine weitere Bildgebung z.B. mittels SPECT oder MR-PET unterstützend sein.
Neuropsychologische Untersuchung und weitere therapeutische Evaluationen
Liquoruntersuchungen
Genetische Diagnostik
Ursachen
Epilepsien können aus unterschiedlichen Gründen entstehen. So kann bspw. ein Sauerstoffmangel im Gehirn des Babys während Schwangerschaft oder Geburt eine Epilepsie auslösen. Auch ein Schlaganfall und die damit verbundenen Durchblutungsstörungen im Gehirn, Hirnblutungen, Gefäßmissbildungen, Gehirnentzündungen, Gehirntumore, Hirnverletzungen durch Unfälle, Stoffwechselstörungen oder genetische Veränderungen können Epilepsien auslösen. Die o.g. Geschehnisse oder körperlichen Veränderungen können eine Art Narbe im Gehirn hinterlassen. Diese Narbe irritiert die Kommunikation zwischen den umliegenden Nervenzellen, sodass in dem betroffenen Hirnareal leichter Anfälle entstehen.
Im Einzelfall ist es mit den derzeitigen Diagnosemethoden bislang häufig noch nicht möglich, die konkrete Ursache einer Epilepsie zu ermitteln. Die vielfältigen Ursachen verdeutlichen aber, warum Epilepsien in jedem Lebensalter neu auftreten können, vor allem in der (frühen) Kindheit und Jugend sowie im höheren Lebensalter.
Die Ursache einer Epilepsie ist immer eine chronische Änderung der Struktur und/oder der Funktion des Gehirns. Epilepsien werden nach ihrer Ursache klassifiziert. Die häufigsten Ursachenkonstellationen sind:
Strukturelle Ursache
Genetische Ursache
Infektiöse Ursache
Metabolische Ursache
Immun-vermittelte Ursache
Unbekannte Ursache
Komorbiditäten
Aufmerksamkeitsstörungen
Aufmerksamkeitsstörungen zählen zu den häufigsten Komorbiditäten bei Kindern mit Epilepsie. Diese äußern sich in Schwierigkeiten, die Aufmerksamkeit auf Gefordertes zu lenken oder sie über einen für die Altersgruppe erwarteten Zeitraum aufrecht zu erhalten. Obwohl Aufmerksamkeitsstörungen auch ohne Zusammenhang zur Epilepsie auftreten, können sie ein Symptom der Epilepsie, Nebenwirkungen von Medikamenten oder auch Ausdruck einer zugrundeliegenden emotionalen Störung, wie einer Angststörung oder Depression sein. Tritt eine Aufmerksamkeitsstörung isoliert auf, spricht man von einer Aufmerksamkeitsstörung ohne Hyperaktivität. Tritt sie in Verbindung mit Schwierigkeiten der Impulskontrolle und Hyperaktivität auf, wird sie als Einfache Aktivitäts- und Aufmerksamkeitsstörung (Aufmerksamkeits-Defizit-Hyperaktivitäts-Syndrom, ADHS) bezeichnet.
Bei jüngeren Kindern und bei leichten Formen kann eine ergotherapeutische Behandlung ausreichen.
Eine psychotherapeutische Behandlung, je nach Schweregrad und Belastung in Kombination mit Medikamenten, gilt als Leitlinientherapie für Aufmerksamkeitsstörungen mit und ohne Hyperaktivität.
Autismus-Spektrum-Erkrankungen
Autismus-Spektrum-Störungen treten selten auf und sind Formen der tiefgreifenden Entwicklungsstörungen. Kinder mit Komorbiditäten aus dem Autismusspektrum zeigen dauerhaft und deutlich auffällige Muster wechselseitiger sozialer Interaktion, sowie mehrere soziokulturell untypische eingeschränkte, sich wiederholende und unflexible Interessen und Aktivitäten. Es gibt gemeinnützige Vereine, die sich auf die Therapiebedarfe der Betroffenen spezialisiert haben. Auch ergotherapeutische, logopädische, psychotherapeutische oder psychiatrische Behandlungsformen können in Erwägung gezogen werden.
Depression
Gemeinsam mit den Angststörungen ist die Depression die häufigste psychische Komorbidität bei Kindern mit Epilepsie. Sie Ist gekennzeichnet durch eine bedrückte Stimmung, Verlust von Interessen, Freudverlust an vorher als angenehm erlebten Aktivitäten oder Antriebsminderung.
Themen wie geringer Selbstwert, Schuld, eingeschränkte Konzentration, Schlafstörungen oder Ruhelosigkeit können auch Symptome einer Depression sein. Eine psychotherapeutische Behandlung sollte in diesen Fällen zeitnah und regelmäßig (min. 1x pro Woche) aufgenommen werden.
Entwicklungsstörungen
Bei Kindern mit Epilepsie können Entwicklungsstörungen auffallen. Diese werden in manchen Fällen bereits vor dem ersten Anfall bemerkt. Umschriebene Entwicklungsstörungen werden Störungen des natürlichen Entwicklungsverlaufes der Kinder bezeichnet, die entweder die Sprache, Motorik, oder die kognitiven Fähigkeiten betreffen. Eine kombinierte Entwicklungsstörung drückt sich in einer verlangsamten Entwicklung in mindestens zwei der beschriebenen Teilbereiche aus. Eine symptomorientierte Funktionstherapie im Sinne von Logopädie, Ergotherapie oder Physiotherapie ist in solchen Fällen empfehlenswert.
Epileptic Heart I Herzrythmusstörungen
Menschen mit Epilepsie haben eine 3-fach erhöhte lnzidenz für einen plötzlichen Herztod im Vergleich zur Allgemeinbevölkerung. Der Begriff ,epileptic heart‘ beschreibt das Konzept eines Herz- und Koronargefäßschadens durch eine langanhaltende Epilepsie als Folge wiederholter Katecholaminanstiege und Hypoxien bzw. myokardiale Ischämien mit sekundären Fibrosierungen, die dann zu einer elektrischen und mechanischen kardialen Dysfunktion führen können.
Anfallssupprimierende Medikamente wie Natriumkanalblocker wurden mit der Entstehung kardialer Arrhythmien in Verbindung gebracht. Auf Grund der Datenlage mit fraglicher kardialer Beteiligung wird heutzutage bei allen Patienten mit Epilepsie die Ableitung eines Routine-Elektrokardiogramms (EKG) und bei einigen Patienten, insbesondere bei Vorliegen einer medikamenten-refraktären Epilepsie, ein Langzeit-EKG zur Bestimmung der Herzfrequenzvariabilität (HFV).
Lernstörung und Intelligenzminderung
Psychogene nicht-epileptische Anfälle
Suizidalität
Teilleistungsstörungen
Teilleistungsstörung ist ein Sammelbegriff für Störungen schulischer und kognitiver Teilleistungen. Schulische Teilleistungsstörungen sind Lese- und/oder Rechtschreibstörungen sowie Rechenstörungen. Diese werden diagnostiziert, wenn Kinder im Vergleich zur erwarteten Klassenleistungen und der eigenen kognitiven Leistungsfähigkeit eine deutlich verlangsamte Entwicklung in den schulischen Teilbereichen zeigen. Spezifische oder integrative lerntherapeutische Einrichtungen bieten dafür gezielte Therapiemöglichkeiten an. Kognitive Teilleistungsstörungen betreffen einzelne Teilbereiche der kognitiven Funktionen, wie unter anderem Gedächtnis, visuell-räumliche Verarbeitung, Aufmerksamkeit und Exekutivfunktionen.
Ergotherapeutische Praxen bieten Therapiemöglichkeiten für solche Störungen an. Für Jugendliche und junge Erwachsene gibt es auch spezielle neuropsychologische Therapien.
Verhaltensstörungen
Therapien
Therapien – Langzeittherapien
Je nach Ursache der Epilepsie gibt es verschiedene Therapiemöglichkeiten. Die fünf Hauptsäulen der Epilepsietherapie umfassen die medikamentöse Therapie vor allem mit anfallssupprimierenden Medikamenten, die Diätformen wie ketogene Diät, die Epilepsiechirurgie, die hirnstimulierenden Verfahren und die Beratung von Familien zur Vermeidung von Komplikationen.
Alle Therapien zielen darauf, die Häufigkeit von epileptischen Anfällen zu reduzieren bzw. Anfallsfreiheit zu erreichen. Lebensqualität muss vorderstes Ziel sein. Die häufigste Therapieart sind medikamentöse Therapien. In Zukunft können sich Gentherapien eröffnen.
Medikamentöse Therapie mit anfallssupprimierenden Medikamenten
Anfallssupprimierende Medikamente werden meist als erstes eingesetzt, um epileptische Anfälle zu unterdrücken.
Über verschiedene Mechanismen werden übermäßige Aktivität und Netzwerkstörung der Nervenzellen gehemmt. Bei ca. zwei Dritteln aller Patientinnen führt eine Therapie mit anfallssupprimierenden Medikamenten zur Anfallsfreiheit. Patienten, die trotz zweier korrekt ausgewählter und dosierter anfallssupprimierender Medikamente nicht anfallsfrei werden, werden als medikamentenrefraktär bezeichnet. Die Wahrscheinlichkeit, dass dann weitere Medikamente zu einer Anfallsfreiheit führen, liegt zwischen 5-18%, sodass dann andere Therapieoptionen besprochen werden müssen.
Sie sollten sich ausführlich mit den Ihnen oder Ihrem Kind verschriebenen Medikamenten vertraut machen und insbesondere auf Nebenwirkungen achten und diese ggf. an Ihr Ärzteteam berichten.
Präzisionstherapien
Genmodifizierende oder genersetzende Therapien
Ernährungsformen
Therapeutische Ernährungsformen werden seit Jahrhunderten zur Therapie von Erkrankungen wie der Epilepsie eingesetzt. Auch wenn diese als Diäten bezeichnet werden, so haben sie nicht mit Gewichtsabnahme zu tun. Die bekannteste Diät im Zusammenhang mit Epilepsie ist die ketogene Diät, wobei auch andere Diätformen wie die modifizierte Atkins-Diät und die Low-glycemic-lndex-Diät Anwendung finden. Die ketogene Diät ist eine spezielle Ernährungswiese und stellt eine nicht-medikamentöse Therapie dar. Sie stellt eine sehr alte Therapieform dar, und beruhte auf der Beobachtung, dass Epilepsiepatienten während des Fastens weniger epileptische Anfälle hatten.
Es handelt sich um eine fettreiche, zuckerarme und eiweißbilanzierte Ernährung. Sie sollten mit Ihren Behandlern absprechen, ob diese Therapie für Sie oder ihr Kind in Frage kommt.
Epilepsiechirurgie
Unter der Epilepsiechirurgie versteht man einen operativen Eingriff am Gehirn, dessen Ziel die Beseitigung oder Reduktion epileptischer Anfälle ist, welche bisher nicht durch Medikamente kontrolliert werden konnten. Die Epilepsiechirurgie ist derzeit die einzige Möglichkeit, eine Epilepsie zu heilen. Sie ist damit eine große Chance und keine ,letzte Wiese‘-Therapieoption. Eine sichtbarere Läsion in der MRT als Ursache einer Epilepsie (läsionelle Epilepsie) haben circa ein Drittel aller Patienten mit Epilepsie, und bei einem Teil der Patienten (geschätzt 10%) ist eine Epilepsiechirurgie möglich. Durch Epilepsiechirurgie werden knapp 70% dieser Patienten anfallsfrei, welche zuvor eine medikamentenresistenten Epilepsie hatten. Hier steht also eine geringe Chance auf Anfallsfreiheit durch weitere, lebenslang eingesetzte Medikamente einer durch eine Operation ermöglichten hohen Chance auf Anfallsfreiheit mit möglicherweise Ausschleichen der Medikamente gegenüber. Neben solchen sogenannten kurativen (=heilenden) Operationen gibt es auch palliative, d.h. die Situation verbessernde, Operationen.
Alle Menschen – auch Kinder – mit medikamentenrefraktärer Epilepsie sollten als potenzielle Operationskandidaten betrachtet werden. Die Empfehlung zur Operation oder gegen eine Operation wird in der Regel im Rahmen einer interdisziplinären epilepsiechirurgischen Fallkonferenz, unter Abwägen des Für und Wider, am Ende eines ausführlichen, individualisierten Abklärungsprozesses gestellt.
Leider wird häufig viel zu lange gewartet, bis Kinder und Erwachsene mit medikamentenfraktärer Epilepsie an ein spezielles Zentrum zur Abklärung der Operationsmöglichkeiten überwiesen werden.
Sprechen sie gerne ihre behandelnde Ärzt*in an, ob diese Therapie für ihr Kind in Frage kommt.
Stimulationsverfahren
Zu Stimulationsverfahren gehören unter anderem die Vagusnervstimulation (VNS), die tiefe Hirnstimulation (deep brain stimulation, DBS), die responsive Neurostimulation (RNS).
Diese werden als palliative operative Verfahren angesehen.
Was tun bei einem Anfall?
Therapien – Akuttherapien bei Status epilepticus
Die meisten epileptischen Anfälle dauern nicht länger als 2-3 Minuten, hören von allein auf (= sie sind selbstlimitierend), und die Betroffenen benötigen keine ärztliche Hilfe. Das Wichtigste bei einem epileptischen Anfall ist es, Ruhe zu bewahren und bei der Person zu bleiben und zu helfen. Schützen Sie die Person im Anfall vor Verletzungen, indem Sie ggf. Gegenstände aus dem Weg räumen, Kleidung lockern, Bewegungen nicht einschränken durch Festhalten und auch nichts in den Mund des Betroffenen stecken. Setzen Sie einen Notruf ab (in Deutschland #112). Versuchen Sie, die Dauer des Anfalls zu messen. Wenn Sie die krampfende Person nicht kennen, setzen Sie bitte immer einen Notruf ab! Es kann sein, dass der epileptische Anfall durch andere Ursachen, wie bspw. eine akute Hirnblutung hervorgerufen wurde, welche schnelle Handlung erfordert.
Optimalerweise zeichnet ein Angehöriger oder Freund den Anfall mit der Handykamera auf, weil dies den Ärzten Rückschlüsse über die Art der Epilepsie erlaubt.
Bleiben Sie nach einem epileptischen Anfall bei der betroffenen Person. Legen Sie diese dann auf die Seite (sogenannte stabile Seitenlage), sprechen Sie sie an und stimulieren Sie sie, bspw. durch Ansprache und das Bestreichen des Rückens oder der Hände.
Wenn der Anfall nach 3 Minuten noch andauert, sollten Sie nach Möglichkeit ein Notfallmedikament verabreichen. Es ist wichtig, dass ein solches im Umfeld bekannt ist, ebenso wie seine Handhabung.
Wenn Sie das Notfallmedikament geben, sollten sie immer den Rettungsdienst informieren, damit frühzeitig Hilfe kommt, sollte das Medikament nicht genügend wirken.
Vorgehen beim Status epilepticus
Unter einem Status epilepticus versteht man einen länger anhaltenden epileptischen Anfall bzw. das wiederholte Auftreten von Anfällen in kurzem Intervall, ohne dass der Patient zwischendurch das Bewusstsein wiedererlangt. Das Zeitintervall zur Definition eines Status epilepticus basiert auf Studienergebnissen, die eine Hirnschädigung ab einem bestimmten Zeitraum nahelegen und der geringen Wahrscheinlichkeit, dass ein Anfall spontan endet. Deshalb spricht man bei generalisierten tonisch-klonischen Anfällen (GTKA) bereits ab bei einer Anfallsdauer von mehr als 5 Minuten von einem Status epilepticus. Bei fokalem Status epilepticus wurde diese Zeitgrenze auf 10 Minuten festgesetzt, bei einem Absence Status epilepticus auf 10-15 Minuten.
Ein Status epilepticus ist ein medizinischer Notfall. Die ersten Maßnahmen erfolgen oft im häuslichen Umfeld. Hierzu gehören die oben genannten Maßnahmen bei Auftreten eines epileptischen Anfalls inkl. der Gabe einer Notfallmedikaments und das Hinzurufen eines Notarztes (Anruf ,112″).
Kann man an Epilepsie sterben?
Im Vergleich zur Allgemeinbevölkerung haben Personen mit Epilepsie ein deutlich erhöhtes Risiko, vorzeitig zu sterben. Dies ist beispielsweise bedingt durch tödliche Verletzungen bei einem Anfall, Ertrinken im Anfall oder einen Status epilepticus. Auch Behandlungskomplikationen durch die medikamentöse Therapie, wie z.B. Allergien oder Leberversagen, sowie Komplikationen bei epilepsiechirurgischen Eingriffen sind hier von Bedeutung. Wie bei anderen chronischen Krankheiten, ist zudem auch die Suizidrate bei Menschen mit Epilepsie erhöht.
Die häufigste direkt mit der Epilepsie in Zusammenhang stehende Todesursache ist der plötzliche Tod bei Epilepsie (SUDEP, Sudden Death in Epilepsy).